大腸がんの手術について
Ⅰ はじめに
大腸がんは最近急速に増加しており、本邦では年間11万人を超えています。全悪性腫瘍の中で、大腸がんの罹患者数は男性では胃がん、肺がんについで第3位、女性では乳がんについで第2位であり、最も増加しているがん種の一つです。なかでも直腸がんに比べ結腸がんが増加していることが特徴であり、背景には欧米化した食生活の変化が大きな原因と言われています。しかし、大腸がんは消化管にできるがんの中ではもっとも治療成績が良好です。早期がんであればほぼ100%近く、大腸がん全体でもおよそ70%以上の方で完治が期待できます。
Ⅱ 大腸の解剖と役割
大腸は結腸と直腸から構成されます。結腸はおよそ120cmほどであり、水分と電解質の吸収が主な役割です。虫垂、盲腸、上行結腸、横行結腸、下行結腸、S状結腸からなります。一方、直腸は約15cmの筒状の臓器で排便の調節が主な役割です。エネルギー源となる主な栄養素は小腸まででほぼ吸収されるため、結腸の一部を切除しても大きな障害は残りません。しかし直腸が切除された場合、排便機能への影響が少なからず見られます。
Ⅲ 大腸がんのステージ
大腸がんはステージにより治療法が大きく異なります。ステージは以下を総合し決定されます。
①大腸がんの腸管壁への浸潤程度(深達度でT-因子と称します)
②リンパ節転移の有無(N-因子と称します)
③肝臓や肺への転移の有無(遠隔転移でM-因子と称します)
| ③遠隔転移 | なし | あり | ||
| ②リンパ節転移 | なし | あり | ||
| ①壁深達度 | T1 | Ⅰ | Ⅲ | Ⅳ |
| T2 | ||||
| T3 | Ⅱ | |||
| T4 | ||||
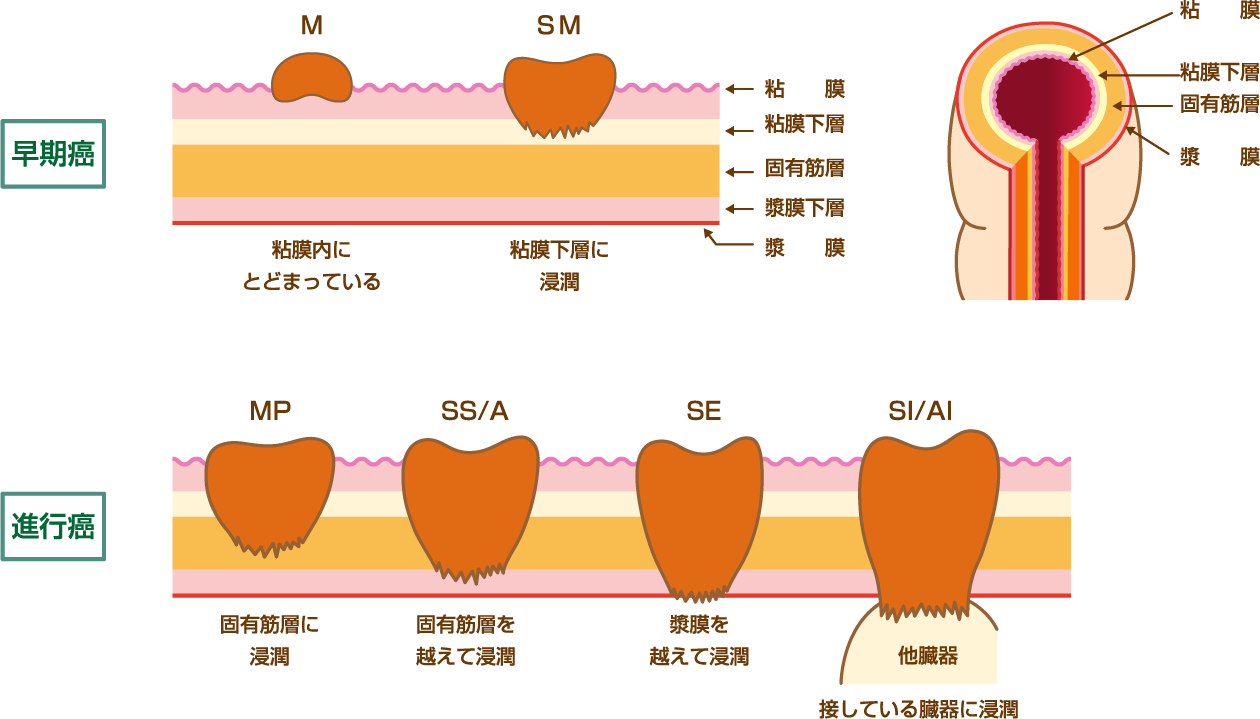
Ⅳ 深達度(大腸壁への浸潤)とは?
大腸の壁は5層からなります。深達度(壁への浸潤)が深くなるにつれてリンパ節転移が増加します。リンパ節転移の確率はMがんではほぼ0%ですが、SMがんでは15%、MPがんでは30%、SS以深のがんでは40%以上になります。つまりがんがどこまで深く浸潤しているかはがんの広がりを予測するうえで極めて重要です。また内視鏡的治療の限界は深達度が粘膜下層(SM)までです。
※この図はスクロールします
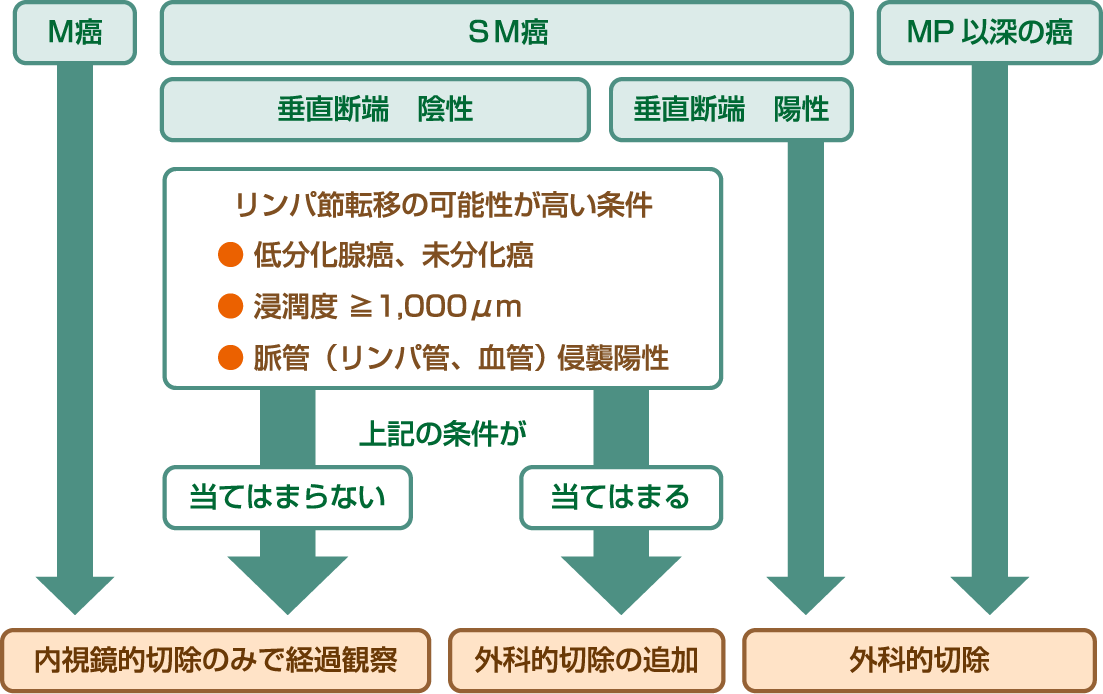
Ⅴ 内視鏡的治療の適応について
内視鏡治療はがん病巣のみの切除であり、リンパ節転移の可能性が低いことが条件です。具体的にはSMの浅い層(1,000μm未満)までの深達度、高分化・中分化腺がん、脈管侵襲がないこと、などが重要です。がんの大きさや病変の部位によっては手技的に困難な場合もあります。
※この図はスクロールします
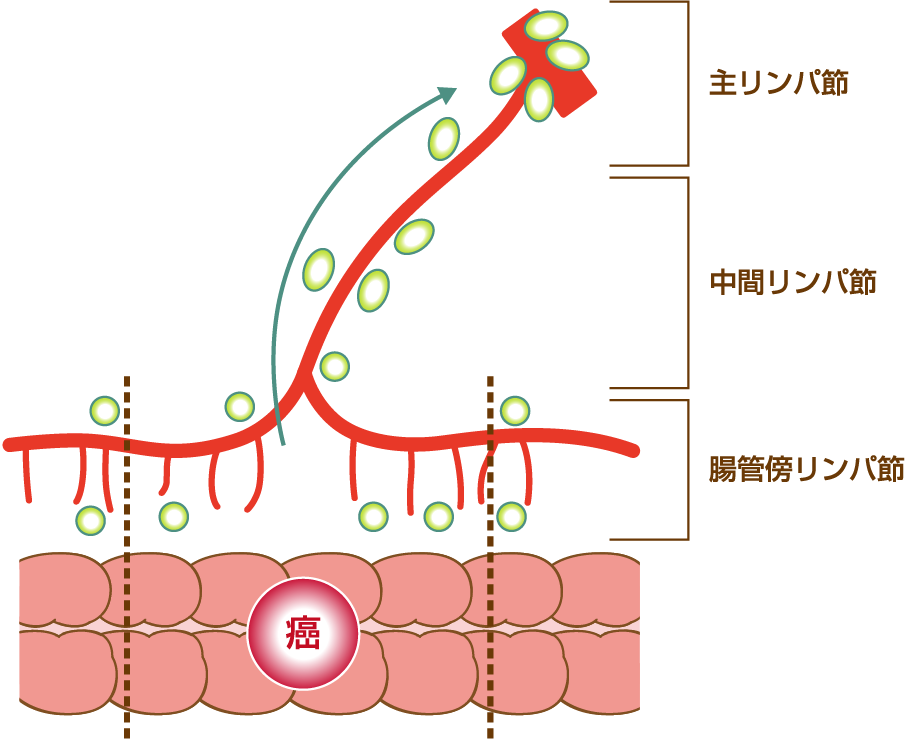
Ⅵ 大腸がんのリンパ節転移について
大腸がんでがん細胞がリンパ流に乗って、リンパ節への「とびひ」(転移と称します)を起こします。一般的に大腸がんのリンパ節転移は、まず大腸の壁に接して存在するリンパ節(腸管傍リンパ節)、次に大腸を栄養する太い血管に沿ったリンパ節(中間リンパ節)、さらには大動脈から分岐する主幹動脈の起始部リンパ節(主リンパ節)へと徐々にその範囲を広げていきます。
※この図はスクロールします
Ⅶ 大腸がんのステージに準じた治療方針
術前の検査で予測されるステージに準じて治療方針を計画します。手術後の病理学的検査(顕微鏡での検査)で最終的なステージが確定します。最終的なステージを参考にして、手術後に追加の治療(特に抗がん剤)をお勧めする場合もあります。
※この図はスクロールします

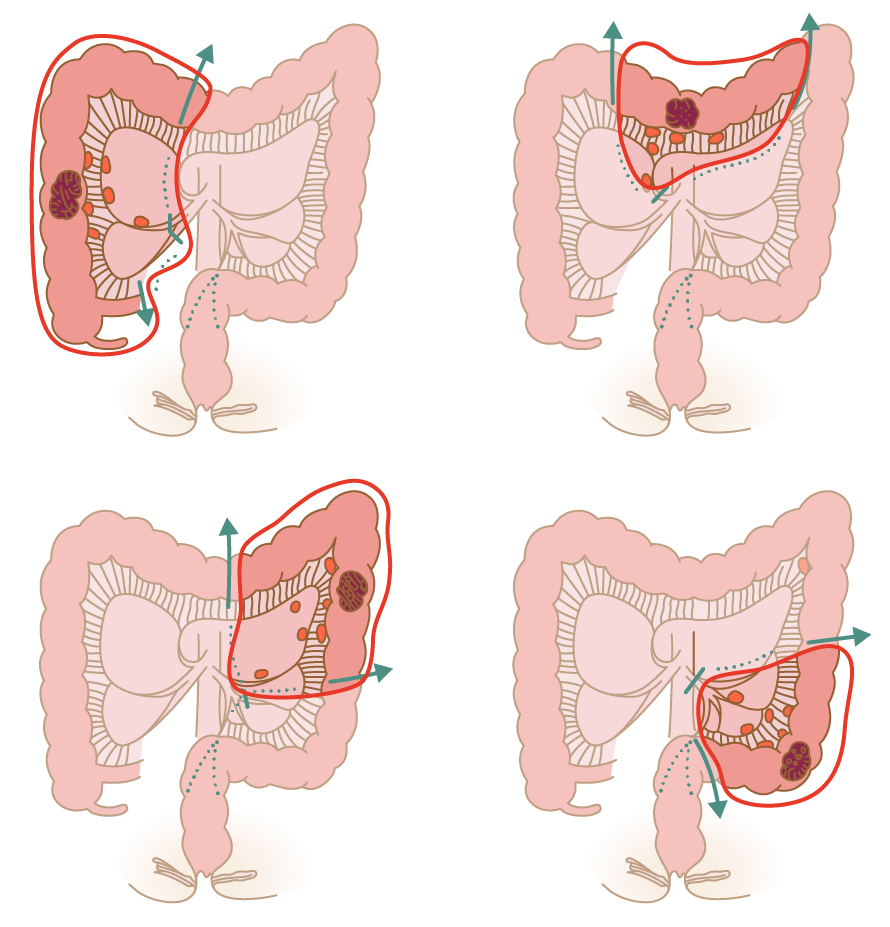
Ⅷ 結腸がんと直腸がんの手術方法
1. 結腸がんの手術方法
がんの手術では、周囲リンパ節への転移を考慮してがんの主病巣とともに近隣のリンパ節を切除することが一般的です。この手技は「リンパ節郭清術」と呼ばれます。がんの深達度(いかに深く大腸の壁内にがんが浸潤しているか)に比例してリンパ節へ転移する可能性が高くなるため、手術では術前の病態に応じて適切な範囲のリンパ節郭清を行います。すなわち大腸がんの手術では、がんの主病巣とともに転移している可能性の高いリンパ節を一塊として大きく切除します。
※この図はスクロールします
2. 直腸がんの手術
直腸がんの手術は、直腸が骨に囲まれた骨盤の中を走行する解剖学的な特徴から手術の難易度は高くなります。また排便機能に深く関与する筋肉(肛門括約筋)を残せるかどうかで、大きく手術術式が異なります。肛門括約筋を残せる場合では、肛門を温存するため人工肛門を造る必要はありません。括約筋温存手術(肛門を温存する手術)と呼ばれています。一方、肛門括約筋を残せない場合は、直腸とともに肛門を一緒に切除します。腹会陰式直腸切断術と呼ばれ、永久的な人工肛門を造設します。また直腸がんが非常に進行している場合には、手術の前に抗がん剤あるいは放射線の治療を先行させ、がんが小さくなってから手術を予定する場合もあります。骨盤内での再発率が低下し、かつ、肛門を温存できる可能性も高くなることが知られています。
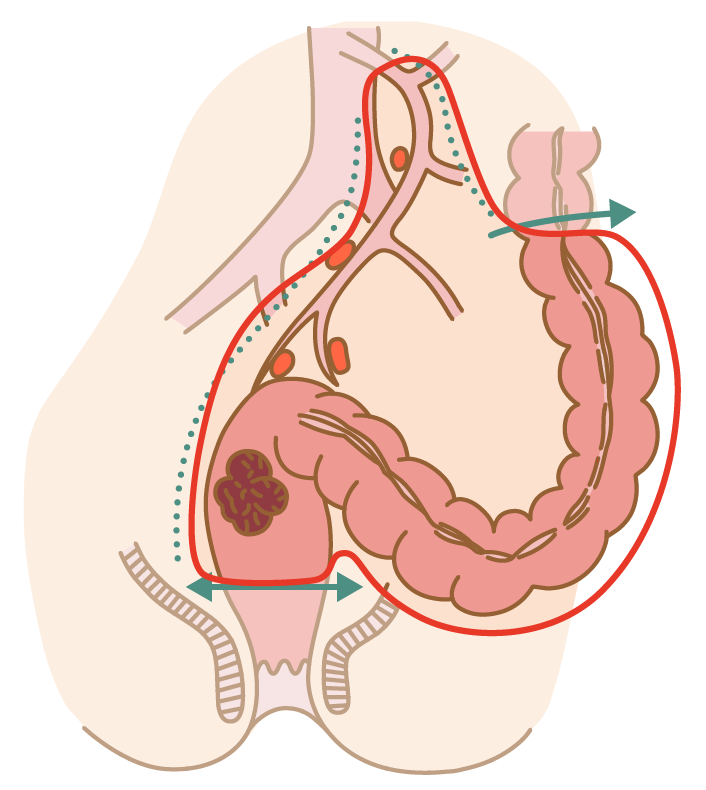
① 括約筋温存手術(肛門を温存する術式)
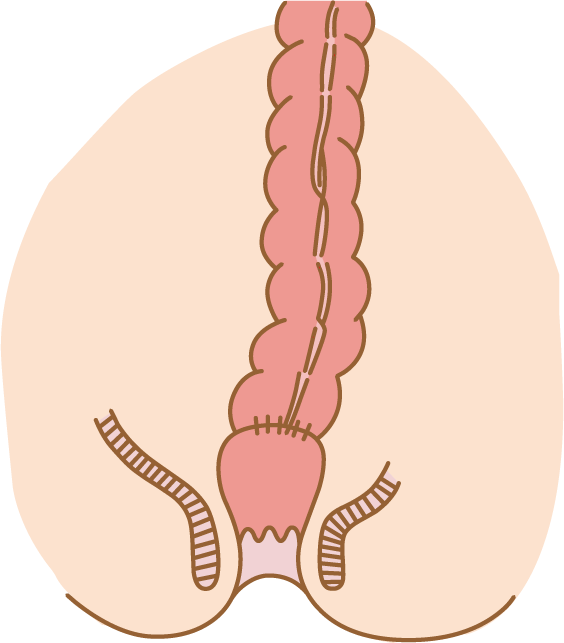
肛門と肛門括約筋を温存したうえで、病変部を切除する方法です。直腸の上方にできた直腸がんでは肛門温存手術は比較的容易ですが、直腸の下方で肛門に近くなるほど手技は困難になります。しかし最近では技術の進歩により、肛門を温存できる確率が非常に高くなっています。一方、がんが肛門に非常に近い場合、 がんが進行して肛門括約筋に浸潤している場合、肛門括約筋機能が著しく低下している場合、などの条件によっては肛門温存手術が困難な場合があることをご理解ください。また、肛門を温存した場合でも、肛門に極めて近い部位の手術では一時的に人工肛門を造設することがあります。吻合部の安全性を担保するための一時的な処置であり、通常、術後2-3か月で人工肛門を閉鎖します。人工肛門を閉鎖したのちは、ご自身の肛門からの排便になります。
② 腹会陰式直腸切断術
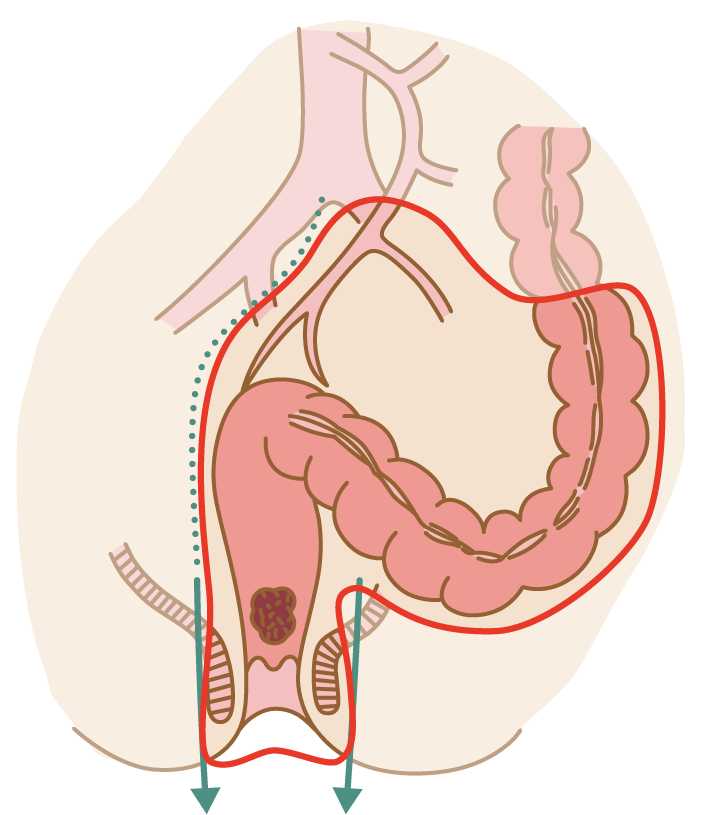
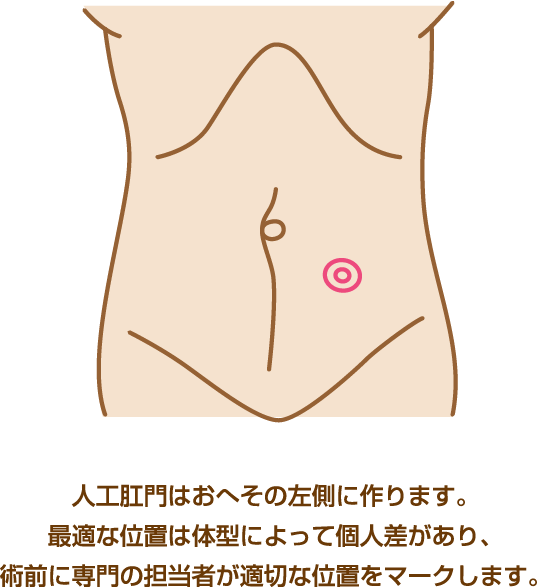
肛門および肛門括約筋を含めて直腸をすべて切除する方法で、永久的な人工肛門を造設します。がんが肛門から近い場合、肛門括約筋にがんの浸潤がある場合、あるいは肛門括約筋機能が著しく低下している場合には、 本法をお勧めすることになります。人工肛門と聞くと、即座に拒否なさる方も依然として多くみられます。 しかし、現在では人工肛門の管理に関しては著しい進歩が見られ、以前のようなイメージとはずいぶん様変わりしています。 また当院では豊富な経験と専門の資格をもった看護師が在籍しております。ゆっくりと時間をかけてご相談にのることができますのでご安心く ださい。
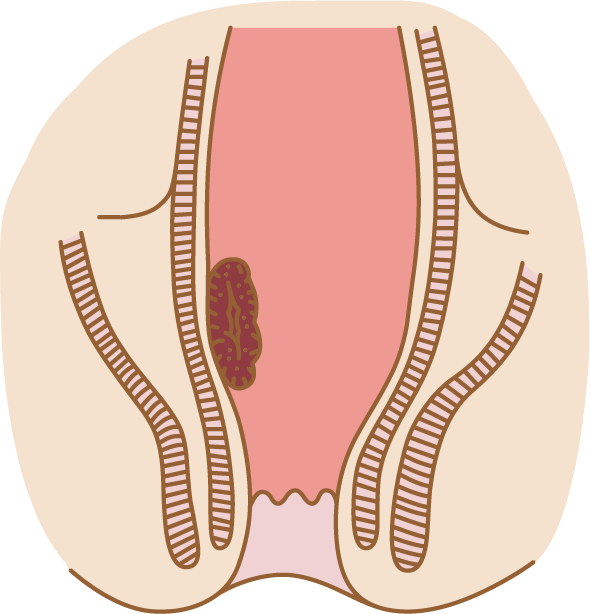
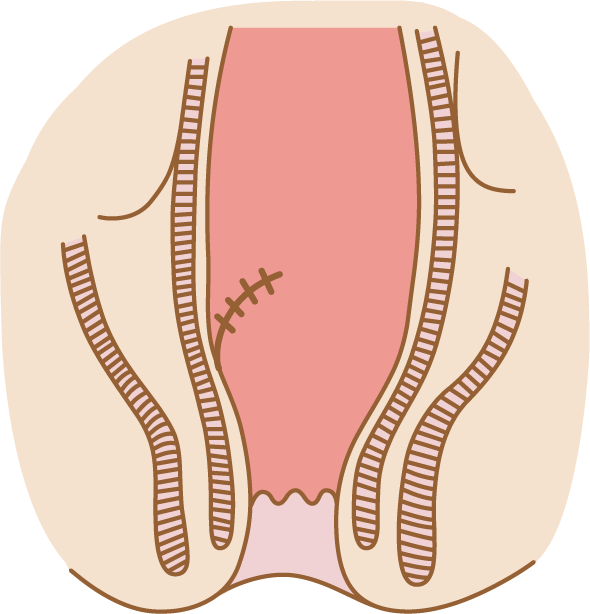
③ 経肛門的切除術
直腸がんは結腸と異なり、肛門から近い距離にあることから肛門を介して操作を行うことが可能です。内視鏡での切除が困難な場所、腫瘍径の大きな場合がよい適応となります。ただし、あくまでも腫瘍のみの切除であり、リンパ節転移がないことが前提条件となります。腫瘍の部位によっては仙骨と称する、おしりの骨の近くを切開することで直腸に到達し、腫瘍を部分的に切除する方法もあります。
3. 腹腔鏡あるいはロボット支援を用いた手術
最近の外科手術のトピックスとしては腹腔鏡を用いた手術の開発が挙げられます。当初、胆石に対する手術法として開発が進み、現在では大腸手術の分野においても広く行われています。従来の開腹手術では15cm-20cmの傷を開けて手術を行っています。ところが腹腔鏡下手術では0.5-1cmから最大3cm-5cm程度の傷で手術が可能となります。術後の痛みが少なく、回復が早いことが腹腔鏡手術の最大の利点です。また術後の腸閉塞が少ないとの報告もあります。当初、大腸がんの手術では確実なリンパ節郭清が要求されることから早期がんに限定されていました。しかし最近では進行がんに対しても開腹手術と同様な成績が報告され、腹腔鏡手術が急速に普及しています。もちろん経験豊かな外科医が行うことが大前提であり、当科では日本内視鏡外科学会の技術認定医の指導のもとに安全・確実な手技を心がけています。ただし、腹腔鏡手術は患者さんの年齢、体型、全身状態、あるいは過去の開腹歴にも大きく影響され、全例に施行できる訳ではありません。また腹腔鏡で手術を開始しても、術中の所見によっては術者の判断で通常の開腹術に変更する場合があることをご了承ください。
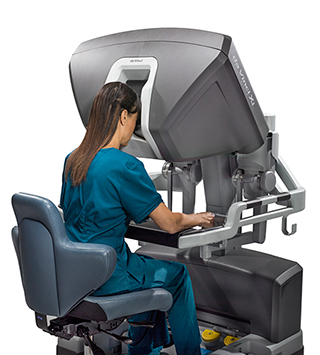
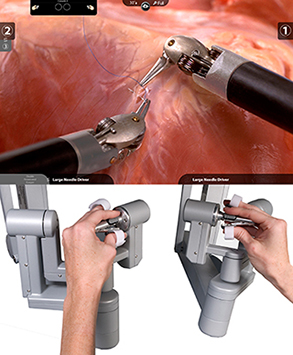
当科では腹腔鏡手術をさらに進化させた、ロボット支援手術(da Vinci手術)を2011年より開始しております。大腸がんがロボット手術の適応となりますのでご希望、ご相談のある方は担当者にお聞きください。
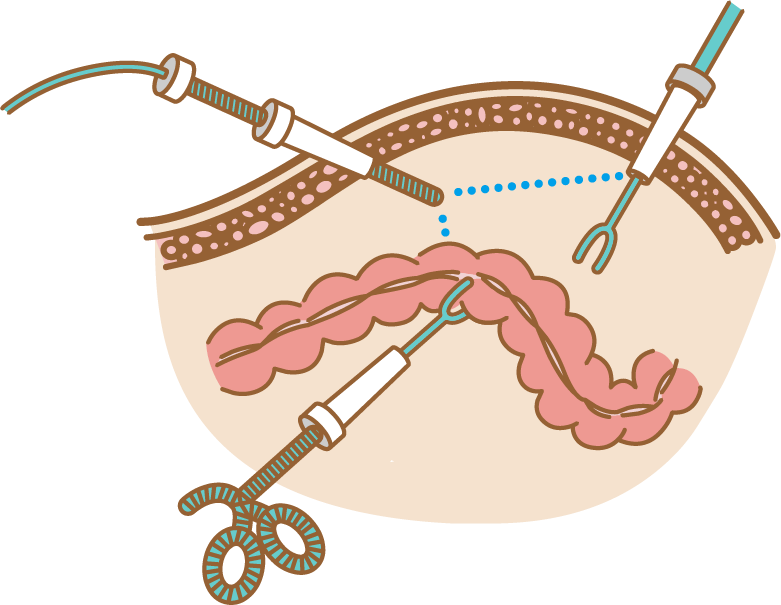
手術支援ロボット da Vinci
ダビンチはアメリカで開発された内視鏡手術支援ロボットです。
身体への負担が少なく、患者さんに優しい低侵襲性の手術を実現します。